Se habla de taquicardia cuando la frecuencia o el ritmo cardíacos son demasiado rápidos (>100 latidos/min). El aumento de la frecuencia cardiaca hace que se bombee menos sangre a través de los sistemas sistémico y pulmonar. Un flujo sanguíneo bajo hará que llegue menos oxígeno al corazón y al cerebro, y menos oxígeno al corazón puede provocar isquemia e IM. En la taquicardia estable, el paciente está estable y no presenta signos ni síntomas significativos.
Vídeo de demostración
Taquicardia estable
Los ritmos para la taquicardia estable incluyen:
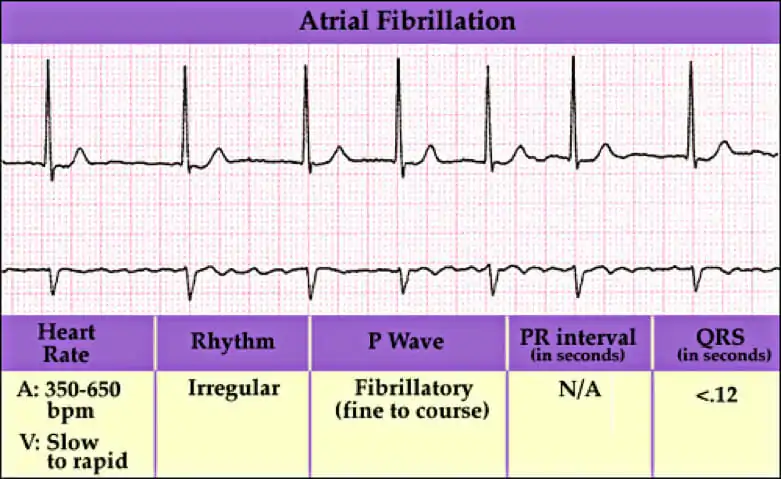
La fibrilación auricular es cuando los latidos del corazón no se producen a los mismos intervalos. Se conoce como temblor de los músculos y afecta a las dos aurículas del corazón.
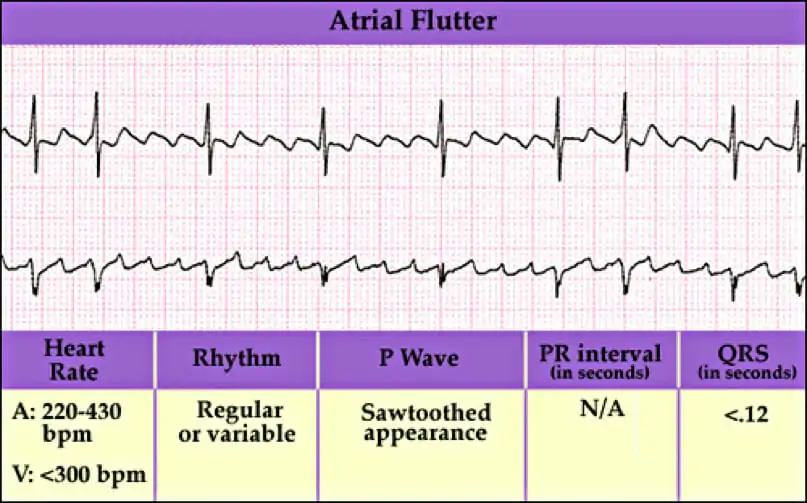
El aleteo auricular es un ritmo cardiaco anormal que provoca latidos irregulares rápidos. Se inicia en la aurícula y puede provocar fibrilación auricular. Suele tener aspecto de «dientes de sierra».
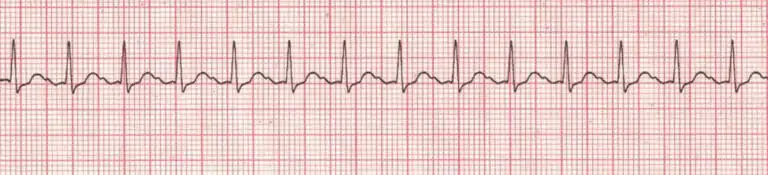
La taquicardia sinusal se produce cuando la frecuencia del impulso del nodo SA es elevada.
La reentrada nodal AV es un ritmo cardiaco que se observa debido al mal funcionamiento del nodo AV. Es el tipo más frecuente de taquicardia supraventricular
La taquicardia supraventricular (TSV) es un latido rápido y estrecho que se inicia en las aurículas o en el nodo AV.
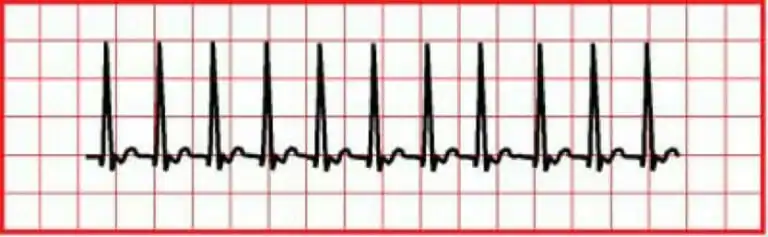
La TV monomórfica es una frecuencia cardiaca de >150 lpm, pero los complejos QRS tienen el mismo aspecto.
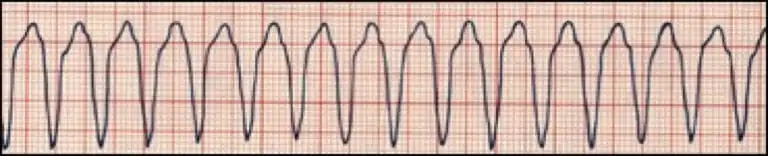
La TV polimórfica se produce cuando diferentes zonas de los ventrículos disparan impulsos rápidos y descoordinados.
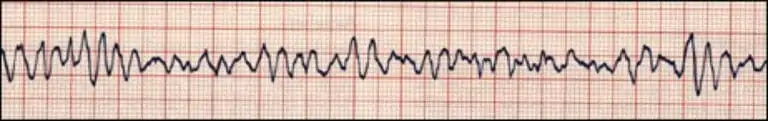
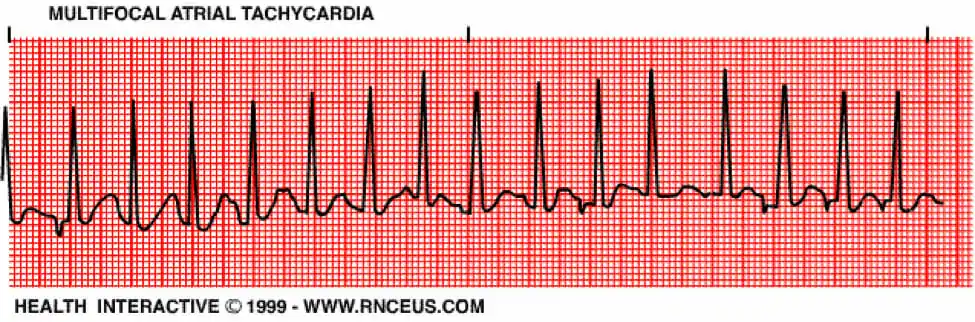
La taquicardia auricular multifocal se produce cuando el ritmo del marcapasos auricular está alterado y hace que la frecuencia ventricular sea superior a 100 lpm. Este ritmo hace que las ondas P difieran en tamaño, forma y dirección.

Escenario: Eres la enfermera de guardia nocturna y una mujer de 40 años se queja de palpitaciones. Menciona que tiene antecedentes de taquicardias recurrentes y que tiene la sensación de estar sufriendo un infarto.
Evaluación:
Intervenciones:
Gestión: en el hospital
adulto-taquicardia-con-pulso-768×1024.jpg
A continuación se presenta un algoritmo que muestra en detalle el tratamiento de la taquicardia estable.
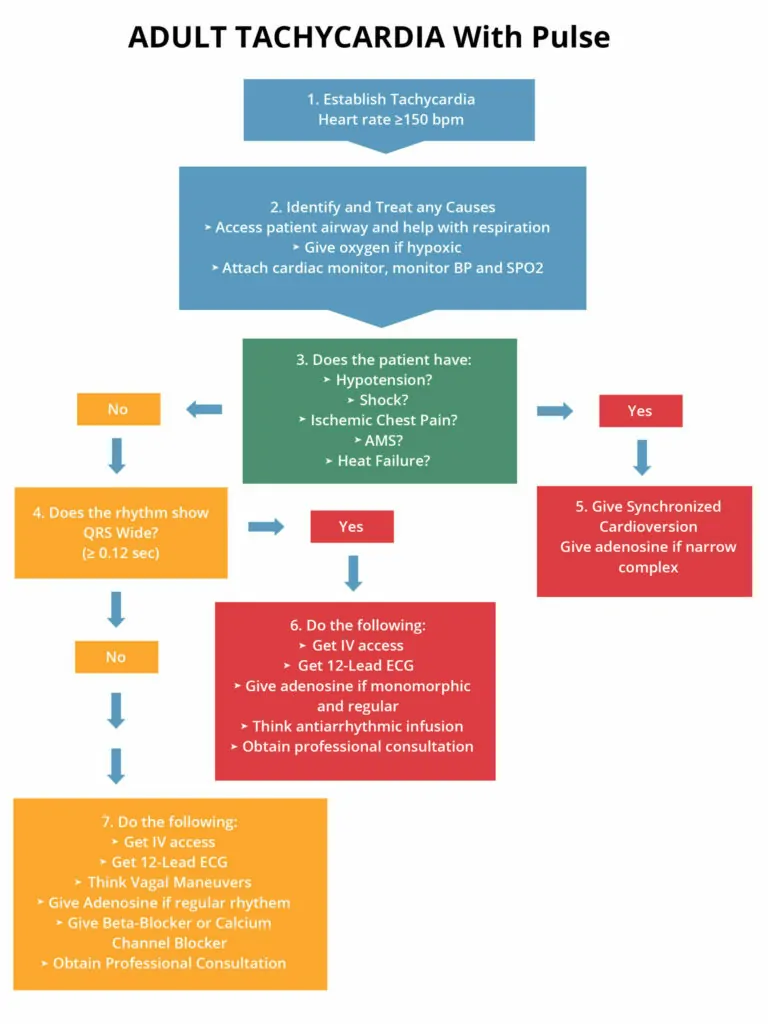

Si un paciente muestra taquicardia estable, no presentará hipotensión, shock, dolor torácico isquémico, EMA o insuficiencia cardiaca. En caso de que el paciente esté estable y tenga un ritmo regular, considera administrar adenosina e intentar hacer maniobras vagales.
Las maniobras vagales y la administración de adenosina son la intervención inicial de primera línea para las taquicardias estables de complejo estrecho. Estas maniobras ponen en marcha los barorreceptores del arco aórtico y de las arterias carótidas internas, lo que provoca la estimulación del nervio Vago, que libera acetilcolina. La acetilcolina reduce la conducción del nódulo AV y eso acaba ralentizando la frecuencia cardiaca.
Los tipos de maniobras vagales incluyen:
Si la TSV regular no se soluciona con adenosina o maniobras vagales, la mejor opción es acudir a un experto.
Resultados del aprendizaje:
Has completado el Capítulo XII. Ahora deberías ser capaz de hacerlo: